Regionale zorginkoop: de burger praat mee (deel 1)
Robert Mouton (bestuursadviseur zorg) en Pieter Vos (toezichthouder en adviseur zorg).
Regionale samenwerking staat hoog op de agenda van politieke partijen en tal van veldpartijen zoals zorgverzekeraars, gemeenten en beroepsorganisaties. Wat betekent deze ambitie voor de inkoop door zorgverzekeraars? En hoe betrekken zij en de aanbieders van zorg de regionale burger daarbij? Robert Mouton en Pieter Vos geven antwoorden op beide vragen.
Tekorten aan personeel en geld….
Er zijn zorgen in de samenleving over het stijgend tekort aan zorgpersoneel en aan zorggelden, bij een gelijktijdig stijgende zorgvraag, onder meer door vergrijzing. Vele rapporten en adviezen waarschuwen de overheid voor de gevolgen (RIVM 2018, RIVM 2020, CPB 2019, RVS 2017, SCP 2019, SER, 2020, Rijksinspectie der Rijksfinanciën, 2020) en onlangs nog het advies van de Commissie-Bos over thuiswonende ouderen (Commissie Toekomst Zorg Thuiswonende Ouderen, 2020). Deze waarschuwingen hebben door de mogelijke economische gevolgen van de Coronacrisis extra betekenis gekregen (zie onder meer Auener et al 2020; Jeurissen et al., 2020).
… daardoor druk op het zorgaanbod en roep om regiovorming
De wachtlijsten groeien, zo ook de twijfels aan het nut van fusies en aan de schaal van het zorgaanbod. Door budgettaire maatregelen en de corona epidemie raken zorginstellingen in financiële problemen. Daardoor staat de continuïteit van de zorg onder druk. Investeringen in noodzakelijke nieuwe vormen van zorg en preventie blijven achterwege. De overtuiging groeit dat regionale samenwerking tussen zorgaanbieders, dat wil zeggen een gebiedsgericht en functioneel zorgaanbod dat volgt op de zorgvraag, noodzakelijk is. Maar dat vereist een, vooralsnog afwezige, regisseur op dat vlak. Het heeft ook de toepassing van het mededingingsrecht in de zorg opnieuw op de agenda geplaatst. De ACM formuleerde onlangs nieuwe voorwaarden, lees mogelijkheden, voor het ontwikkelen van regiovisies (acm 2020). Het CPB spreekt in dit verband over ‘gereguleerde samenwerking’ als alternatief voor ‘gereguleerde concurrentie’ (CPB, 2019).
Vraagtekens bij het huidige stelsel
Bij de invoering van de Zorgverzekeringswet in 2006 hanteerden regering en parlement het paradigma dat (gereguleerde) marktwerking ertoe leidt dat het zorgaanbod automatisch de vraag en behoeften van de burgers volgt. Centrale gedachte was: de zorgverzekeraar koopt de zorg in als vertegenwoordiger van de zorgvrager en de verzekerde. Figuur 1 toont het theoretische model van de manier waarop de bekostiging in de Zorgverzekeringswet is geregeld.
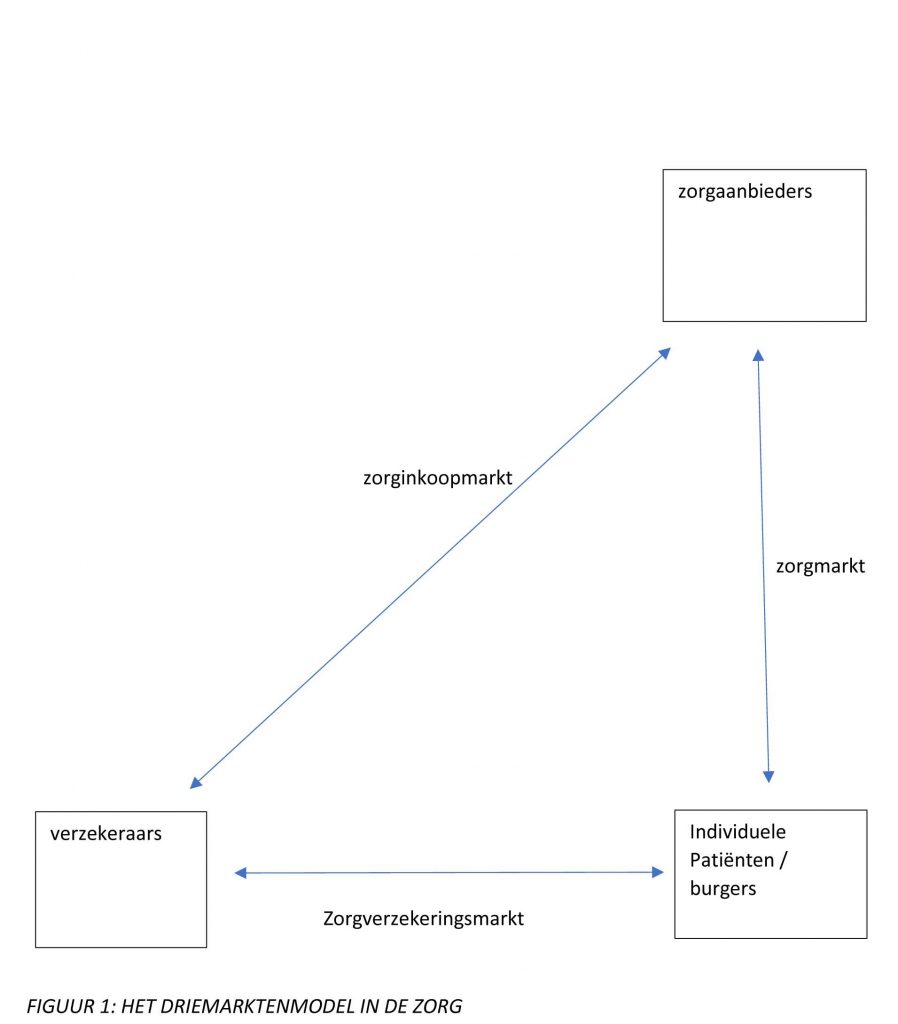
Anno 2021 is deze centrale aanname onder het zorgstelsel sinds 2006 een papieren werkelijkheid. Want de zorginkoop staat op te grote afstand van de maatschappelijke behoefte aan zorg. Immers, de intermediaire positie van de zorgverzekeraar en diens contract met een zorgbestuurder (en niet de vraagzijde zelf) bepaalt de uitkomst van de zorginkoop. De volgende maatschappelijke ontwikkelingen wijzen erop dat de burger hierdoor onvoldoende aan bod komt in de zorgcontractering. Die kent zeven ondeugden (wij schreven dit stuk rond de paasdagen).
De zeven ondeugden van zorgcontractering
1. De overheid klemt de zorgcontractering te veel af met centrale hoofdlijnakkoorden en andere aanvullende regels met een budgettair karakter. De zorgcontractering verwordt hierdoor tot een instrument voor alleen kostenbesparing.
2. De burger wil continuïteit van zorg en eenduidige toegang. Die staat niet centraal in de zorgcontractering per aanbieder.
3. De zorgverzekeraar koopt geen samenhangende zorg in voor burgers met acute zorgproblemen, multimorbiditeit, behoeften aan multidisciplinaire zorg en let bij het inkopen niet op samenwerking met het sociale domein of met het huisvestingsdomein.
4. Burgers formuleren hun behoeften niet in termen van producten van specifieke aanbieders. Zij willen bijvoorbeeld goede infectieziektebestrijding. Of ziekenhuizen, huisartsen of ggd’s die aanbieden maakt hen niet uit. Bij zorginkoop nu staat het type product per aanbieder met een eigen tarief wel centraal.
5. Wij zien assertieve burgers, die, geholpen door technologische innovatie, precision medicine, media en het internet, een eigen rol opeisen in het zorgstelsel. Een rol die zij in dat stelsel niet hebben, maar inmiddels wel hebben verworven in andere sectoren van de samenleving (bijvoorbeeld in de energiesector). En die zij nu ook in de zorg opeisen (zie hiervoor onder meer De Waal, 2018).
6. Buiten beeld blijft bij de huidige contractering, dat de zorgvraag niet alleen toeneemt maar ook verandert van aard: meer chroniciteit, een geïndividualiseerde zorgbehoefte, meer beperkingen van maatschappelijke participatie, voorkeur voor technologische toepassingen, meer nadruk op preventie en op leefstijl (RIVM, 2020).
7. Daarbij voegen zich zorgen over de keuzes van de zorgmiddelen op lange termijn. Keuzen die, zo laten analyses van de ontwikkeling van de zorguitgaven tot 2040 zien, onontkoombaar zijn (zie de hierboven aangehaalde analyses van de Inspectie der Rijksfinanciën, 2020, conform RIVM 2018: het zorgbudget 2040 stijgt naar €174 mld., een verdubbeling van de bijdrage van de burger aan het zorgbudget).
Vooral zorg en weinig preventie
De driehoek in figuur 1 is een aanname, die de hierboven genoemde zeven punten verwaarloost. Dit komt ook door het tarievenstelsel en de hierboven genoemde overheidsingrepen. De feitelijke oorzaak ligt, denken wij, in de manier waarop de private besluitvorming over de contractering van zorgaanbod verloopt. Deze besluitvorming staat in het teken van de kennis, de taal en de belangen van het bestaand aanbod van zorg. In de praktijk betekent dit:
- dat vooral zorg wordt aangeboden en geen preventie;
- dat het instituut van de zorgaanbieder centraal staat en niet diens zorgfuncties;
- dat het vastgoed van de aanbieder centraal staat en niet de locaties van het zorgaanbod in de regio;
- dat de doelgroep van de instelling centraal staat en niet het individu in de regio.
Naar een andere zorgcontractering
De jaarlijkse zorgcontractering heeft te weinig relatie met de genoemde zeven punten. Deze spelen niet in alle regio’s van Nederland op dezelfde manier en met dezelfde urgentie. Immers, sommige regio’s vergrijzen sneller dan andere. De ene regio heeft te veel en de andere regio te weinig acute zorg. En ook de personeelstekorten verschillen. In sommige regio’s werken te weinig huisartsen en in andere regio’s voldoende. De genoemde zeven punten plus de behoefte aan regionale toespitsing van de zorginkoop brachten ons ertoe in deel 2 van dit artikel op het bestaande stelsel van zorgcontractering een toevoeging te maken waardoor de regionale burger wel kan meepraten. In een volgende nieuwsbrief zal dit gepubliceerd worden.